Расположение молочной железы в груди
Молочные железы

Анатомия женской груди
Грудь — парный орган, который расположен на уровне 3-6 ребра. Крепится бюст на передней грудной мышце, а в самой железе мышцы отсутствуют. Грудь состоит из железистой, жировой и фиброзной тканей. Ее строение — трубчато-альвеолярное.
Справка! Альвеола — от латинского слова alveolus «ячейка, углубление, пузырёк. В случае железистой ткани альвеолой называют ячейковидное окончание железы.
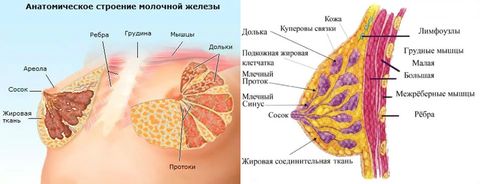
Железистое тело формируется из отдельных частей — долей. Их может быть от 15 до 25, в зависимости от индивидуальных особенностей женщины. Доля имеет форму конуса, обращенного вершиной к соску. Все конусовидные части расположены вокруг соска по всему его радиусу.
Сосок окружен ареолой — пигментированным околососковым кружком. Самая выпуклая его часть имеет поры, через которые поступает молоко.
Тело железы заключено в капсулу из жировой и соединительной (фиброзной) ткани. Тот же тип тканей изолирует доли друг от друга.
Слой подкожной жировой клетчатки, который следует сразу за кожным покровом и окружает всю железу, называется премаммарным. Премаммарный жир отсутствует в зоне ареолы. Жировые клетки, которые разделяют доли, называют интрамаммарными.
Молочная железа крепится к грудной стенке соединительной тканью (фасцией). За фасцией следует жировой слой. Он образует своеобразную «подушку», на которую опирается бюст.
Железистая ткань
Как было сказано, молочная железа разделяется на доли. Каждая доля по строению напоминает гроздь винограда, и состоит из «виноградин» — альвеолярных железок диаметром 0,05-0,07мм. Альвеолы — это секреторные единицы. То есть каждая во время лактации вырабатывает молоко, которое выводится через трубочки — млечные протоки. Протоки «веточками» соединяют альвеолы между собой. По ходу они собираются в более широкие трубочки и устремляются к соску, образуя перед ним веретенообразное расширение — молочный синус. Диаметр протоков составляет 1,7-2,3 мм. Конечная часть молочного синуса сужена, она пронизывает толщу соска и открывается наружу молочным отверстием. Таких отверстий насчитывается 15-18.
Сосок
Его цвет и размер индивидуальны, но обычно у нерожавших девушек он розовый или темно-красный. После родов сосок нередко темнеет, приобретая коричневатый цвет.
Сосок и ареола имеют множество нервных окончаний. Это позволяет молочной железе чутко реагировать на прикосновение ротика младенца во время вскармливания, отвечая на него усилением выработки молока. Такая повышенная чувствительность соска делает его эрогенной зоной.
Размер и форма
Женская грудь в целом имеет больший размер, чем молочная железа. Размер бюста в значительной степени зависит от содержания в нем жировых клеток. Не даром, если девушка худеет, грудь «худеет» вместе с ней — ведь жир уходит из организма равномерно.
Как правило, размер груди у худых миниатюрных женщин небольшой, а солидный бюст имеют более крупные или полные дамы. Однако бывают исключения — иногда интенсивно развивается именно железистая ткань. В этом случае у худенькой женщины может быть большой и даже очень большой размер груди — это называется макромастия. Соответственно, недоразвитие желез — это микромастия. Она выражается практическим отсутствием бюста, независимо от комплекции ее обладательницы.
Ассиметрия груди встречается достаточно часто — это вариант нормы. Разница между правой и левой грудью может составлять до двух размеров.
Склонность к птозу (обвисанию) зависит от упругости соединительной ткани грудной капсулы, формы и размера бюста. Чем он тяжелее, тем сильнее будет растягивать даже упругую капсулу и, соответственно, обвисать. В большинстве случаев аппетитно торчащая грудь размера 5+ — результат применения имплантов. Склонность к птозу зависит не только от размера, но также от формы бюста.
Форма и размер не влияют на здоровье груди и ее способность к лактации — это вопрос сугубо эстетический.
Факт! Рекомендуемая в женских журналах «зарядка для груди» направлена на развитие передних грудных мышц, на которых она крепится. Но эти мышцы мало влияют на подтянутость бюста и его форму, так как сам он не имеет мышечной ткани. Поэтому, если женщину не устраивает внешний вид ее груди, это возможно устранить только оперативным путем.
Выполнять хирургическую пластику груди можно не раньше 18 лет. А желательно после первой лактации, так как оперативное вмешательство может сказаться на способности железы производить молоко.
Гормоны, влияющие на молочную железу
Молочная железа является органом-мишенью для 18 ныне известных гормонов. Она реагирует на все изменения в сложной системе гипоталамус-гипофиз-яичники. Наиболее существенное и прямое влияние на нее оказывают женские половые гормоны — эстроген, прогестерон и пролактин.
Эстрогены
Половые гормоны, которые начинают вырабатываться яичниками с началом полового созревания девушки. Под его влиянием происходит формирование молочной железы — рост протоков, появление на их концах альвеол. Усиливается образование соединительной и жировой ткани. Грудь приобретает зрелую форму. Однако полностью молочная железа формируется только во время беременности.
Под действием этого гормона грудь наливается и нагрубает перед менструациями.
Прогестерон
Гормон отвечает за развитие железистой ткани и ее рецепторов. С началом беременности количество прогестерона резко возрастает, и под его воздействием окончательно формируются альвеолы. Полной картины взаимодействия прогестерона и молочной железы современная наука пока не имеет.
Пролактин

Оказывает большое влияние на подготовку молочной железы к лактации во время беременности и регулирует сам процесс лактации. В третьем триместре беременности и в период грудного вскармливания количество пролактина существенно повышается. При совместном воздействии пролактина и прогестерона рост клеток молочной железы становится интенсивнее в 3-17 раз.
Пролактин не только стимулирует выработку молока, но также влияет на его питательную ценность.
Грудь при менопаузе
При наступлении менопаузы функция яичников затухает, женские половые гормоны перестают поддерживать развитие железистой ткани. Она постепенно начинает замещаться жировой и фиброзной. Этот процесс называется инволюцией молочной железы.
Заболевания, симптомы и лечение молочной железы
Молочная железа живет под воздействием постоянно изменяющихся гормональных процессов: половое созревание, колебания месячного цикла, беременность, лактация, завершение овуляторной функции. Этот орган чутко реагирует на заболевание печени, эндокринной системы, матки и яичников, стрессы, неблагоприятные внешние факторы.
Заболевания молочной железы делятся на 3 типа:
- Воспалительные.
- Доброкачественные.
- Злокачественные.
К воспалительным заболеваниям, в первую очередь, относят мастит.
К доброкачественным — мастопатии. К злокачественным — все виды рака молочной железы. Большинство из онкозаболеваний хорошо поддается лечению, если они были диагностированы на ранней стадии.
Мастит
Это инфекционно-воспалительный процесс, который вызывается патогенной бактерией — золотистым стафилококком. Большинство всех зарегистрированных случаев болезни связаны с грудным вскармливанием. Воспаление появляется через неделю или две после начала лактации. Чаще маститом страдают женщины, родившие первого ребенка, так как они чаще допускают ошибки при кормлении младенца и в уходе за грудью.
При недостаточном оттоке молока, что часто случается при неправильном прикладывании ребенка, возникает застойное явление — лактостаз. Он часто провоцирует развитие мастита. Также заболевание может возникнуть из-за гормонального дисбаланса.
Мастит может возникнуть и вне родов и грудного вскармливания — это случается в 5-10% случаев. В этом случае причиной болезни может служить некорректная имплантация груди, пирсинг сосков, травмы молочной железы, побочное действие некоторых гипотензивных средств.
Симптомы мастита:
- болевые ощущения в груди (одной или обеих);
- гнойные выделения из соска;
- красная и возможно горячая кожа груди;
- повышение температуры;
- трещины на соске и ареоле;
- общие признаки интоксикации.
- увеличение близлежащих лимфатических узлов.
При появлении первых признаков мастита необходимо немедленно обратиться к гинекологу или маммологу, так как это инфекционное воспаление опасно возникновением абсцессов, а при длительном течении даже гангреной.
Лечение мастита, как правило, требует антибактериальных препаратов. Для уменьшения болевого синдрома и отеков назначают нестероидные противовоспалительные средства. При гнойном процессе может потребоваться оперативное вмешательство.
Чтобы избежать мастита очень важно правильно прикладывать младенца к груди — он должен ее максимально опорожнять. Так как ребенок, скорее не сосет материнскую грудь, а «доит», нажимая на области молочных синусов, его ротик должен не просто взять сосок, а плотно охватить ареолу.
Нужно стараться предупредить появление трещин сосков, и соблюдать гигиену. Перед и после кормления мыть область соска детским мылом, а после каждого кормления смазывать натуральным питательным кремом без отдушек. При появлении трещин обратитесь к врачу — он выпишет заживляющую мазь.
На период лечения мастита грудное вскармливание ограничивается или приостанавливается.
Мастопатия молочных желез
Мастопатия переводится с латыни как «болезнь молочной железы», и представляет собой гормонозависимое фиброзно-кистозное доброкачественное заболевание. Характеризуется уплотнением структуры железистой ткани, патологическим разрастанием соединительной ткани, появлением кист и узлов.
В последнее время мастопатии получили очень широкое распространение — ею болеют 30-60% женщин детородного возраста. При достижении пременопаузы риск заболевания возрастает.
Мастопатии бывают диффузными и узловыми.
При диффузной форме происходит распределение патологической ткани по железе, то есть четких границ она не имеет.
Диффузные мастопатии делятся на 3 вида:
- Кистозная — множество мелких кист.
- Фиброзная — разрастание соединительной ткани.
- Фиброзно-кистозная — сочетание разрастания фиброзной ткани и множественных кист. Эта форма заболевания встречается чаще всего.
Узловой тип характерен наличием очагов с четкими границами. Это доброкачественные новообразования молочной железы.
Узловые формы мастопатии:
- Киста — подвижное округлое образование, заполненное жидкостью. Оно не связано с кожей, подкожной клетчаткой и подлежащей фасцией. Кисты бывают одиночными и множественными
- Внутрипротоковая папиллома — разрастание эпителия млечного протока и расширение его в виде кисты.
- Фиброаденома — доброкачественная опухоль. Округлое, эластичное, безболезненное образование. Достаточно распространено.
Узловая мастопатия опасна перерождением в раковую опухоль.
Симптомы мастопатии
Проявления, которые говорят о наличии мастопатии:
- Боль в молочных железах, болезненное напряжение. Может отдавать в руку, подмышку, лопатку. Диффузная мастопатия характерна усилением болевого синдрома перед наступлением месячных.
- Болезненное повышение чувствительности молочной железы.
- Сероватые, прозрачные, иногда кровянистые выделения из сосков.
- Отек молочной железы.
- Эмоциональное напряжение, депрессивное состояние.
Причины болезни
Мастопатия — гормонозависимое заболевание. Это значит, что его основной причиной является гормональный дисбаланс половой и эндокринной систем организма. Также важную роль играет нарушение апоптоза (разрушения организмом ненужных клеток).
К факторам риска относятся:
- раннее наступление менструаций (до 12 лет) и поздняя менопауза (после 55 лет);
- отсутствие беременности и родов;
- отсутствие или малая длительность грудного вскармливания;
- аборты;
- стрессы;
- ожирение;
- эндокринные расстройства;
- наследственная предрасположенность;
- возраст после 40 лет.
Диагностика
Диагностику и лечение мастопатий проводят гинеколог и маммолог. Диагностика заболевания начинается с оценки жалоб пациентки и физикального обследования (визуальный осмотр и пальпация груди). Затем при необходимости могут быть назначены исследования молочной железы:
- маммография;
- УЗИ;
- допплерография кровотока в артериях молочных желез;
- биопсия с последующим цитологическим или гистологическим исследованием.
Биопсию выполняют при узловой мастопатии для исключения рака молочной железы.
Лечение мастопатии
Терапия мастопатий различается в зависимости от их вида. Диффузная форма лечится консервативными методами, а узловая оперативно.
Консервативная терапия делится на гормональную и негормональную.
Негормональные методы включают в себя фитотерапию, компрессы, витаминные комплексы, БАДы.
Гормональные методики подразумевают применение антиэстрогенов, гестагенов, антипролактинов. Гормональные препараты ни в коем случае нельзя назначать себе самой, даже если они кому-то помогли. Их прописывает врач, строго по результатам анализа крови на гормоны репродуктивной сферы.
Терапия мастопатий включает в себя лечение неврозов, сопутствующих гинекологических заболеваний, болезней щитовидной железы, а также рекомендации наладить половую жизнь, заканчивать беременность родами и кормить грудью.
Рак молочной железы
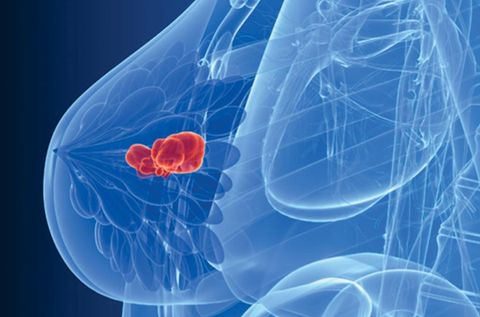
Не каждая мастопатия перерождается в рак, но узел может переродиться в раковую опухоль
Важно! I стадия рака молочной железы излечима на 95%, II — на 80%, а III — на 50%, IV — менее 10%.
К сожалению, ранняя стадия этой болезни протекает бессимптомно, и у каждой четвертой пациентки рак диагностируют уже на III-IV стадии, когда прогноз становится неблагоприятным. Поэтому крайне важно выполнять регулярное самообследование и профилактические врачебные осмотры.
Симптомы
Симптомы, позволяющие заподозрить злокачественный процесс:
- изменение формы груди, появление асимметрии;
- трещины, язвочки, ссадины в области соска (не связанные с грудным вскармливанием);
- уплотнения, узлы в молочных железах;
- выделения из соска — кровянистые, сероватые, прозрачные;
- втягивание соска;
- изменение внешнего вида кожи груди — цвет, структура;
- увеличение подмышечных или надключичных лимфоузлов.
Если вы наблюдаете хотя бы одно из таких проявлений, необходимо немедленно обращаться к врачу!
Факторы риска
Невозможно предугадать заболеет ли женщина этим видом рака. Однако можно знать, находится ли она в зоне повышенного риска.
Неблагоприятные факторы:
- наследственность;
- наличие мастопатии, особенно узловой;
- ранняя менархе и поздняя менопауза;
- бездетность;
- первые роды после 35 лет;
- отсутствие грудного вскармливания;
- лишний вес;
- гормональные расстройства;
- курение и алкоголь;
- стрессы;
- неблагоприятная экология или воздействие токсических веществ.
При наличие, а особенно при сочетании этих факторов, женщина должна быть особенно внимательна к своему здоровью.
Диагностика
Как и при мастопатии диагностика начинается с врачебного осмотра. При подозрении на рак назначаются такие исследования:
- Маммография, КТ или УЗИ.
- Биопсия новообразования с последующим гистологическим анализом.
Важно! Диагноз «рак молочной железы», его вид и стадия могут быть определены только по результатам гистологического исследования.
Лечение
При подтверждении диагноза в обязательном порядке выполняется удаление злокачественной опухоли. Лучевая, антигормональная, таргет- и химиотерапия применяются по показаниям.
При І-ІІ стадиях болезни возможна органосохраняющая хирургия. Удаляют только новообразование, последующая лучевая терапия обязательна. Химиотерапию и таргетную применяют избирательно в зависимости от вида опухоли.
На ІІІ стадии, как правило, требуется полное удаления молочной железы (мастэктомия). Химио- антигормональная и таргетная терапия обязательны. Лучевая применяется, если была проведена органосохраняющая операция.
IV стадия имеет неблагоприятный прогноз. Применяют химио- антигормональную, таргетную терапию. Операцию и лучевую терапию проводят лишь в случаях, требующих быстрого местного эффекта. Выживаемость при этой стадии 5-10%.
Профилактика рака
Невозможно застраховать себя от этой серьезной болезни, но можно снизить ее вероятность. Для этого нужно:
- Регулярно выполнять самообследование груди. Делается осмотр перед зеркалом и лежа. Женщина осматривает железу, а затем проводит ее круговую пальпацию.
- Регулярно проходить осмотры у гинеколога и маммолога.
- Делать маммографию и УЗИ. Женщинам до 40 лет показано регулярное проведение УЗИ, а после 40 маммографии. В зависимости от факторов риска врач назначает частоту проведения этих исследований. В среднем маммографию рекомендуется выполнять раз в два года женщинам в период от 40 до 50 лет. После 50 ежегодно.
- Контроль веса.
- Вовремя лечить гормональные нарушения.
- Больше двигаться.
- Отказаться от курения и злоупотребления алкоголем.
Выполняя эти условия, вы снизите вероятность любых заболеваний молочной железы, или сможете распознать их на ранней стадии, когда они легко излечимы.
Источник
Женская грудь. Строение груди
Женская грудь — сложноорганизованный орган, построенных так, чтобы обеспечивать оптимальные условия для выполнения своих главных физиологических функций: образования молока и кормления ребенка. Грудь состоит из кожи, под которой скрывается собственно железа, как ее еще называют, железистая ткань — тот самый орган, в котором образуется молоко. Железистая ткань (железа) крепится с помощью соединительной ткани к мышцам грудной клеки. Вокруг железистой ткани, между ее долями лежит жир — жировая ткань.
Количество жира в женской груди варьирует в очень больших пределах. У некоторых женщин грудь состоит почти исключительно из жира. Как следствие, их грудь может сильно меняться в размерах при колебаниях массы тела.
У некоторых женщин железистой ткани намного больше, чем жира, и размер их груди от диет, от веса практически не зависит. Если рост жировой ткани можно форсировать обильным питанием, то рост железистой ткани частично управляется гормонами. Это объясняет, почему размер груди может меняться в течение менструального цикла или после менопаузы.
Под молочной железой лежит большая грудная мышца. Грудь как бы крепится к этой мышце, но в самой груди, вопреки распространенному убеждению, мышц нет, поэтому увеличить размер груди с помощью физических упражнений невозможно. Можно подтянуть вокруглежащие мышцы, но это приведет лишь к увеличению объема торса и не скажется на размере самой груди. Разумеется, и подтянуть отвисшую грудь с помощью физических упражнений невозможно.
Существует расхожее мнение, что после пластической операции грудь, как правило, теряет рефлекторную отзывчивость. Якобы при разрезе перерезаются нервы, вследствие чего грудь теряет чувствительность и перестает быть эрогенной (особенно чувствительной зоной). Это не совсем так. За чувствительность соска и ареолы отвечает 4 межреберный нерв. Он проходит на уровне подмышечной линии, разветвляется на две части и проходя по окружности груди входит в ткань железы.
При операции этот нерв не перерезается, однако, если имплантат устанавливается неправильно, или устанавливается слишком большой имплантат, этот нерв может оказаться зажатым между протезом и грудной клеткой и защемиться. Если 4 межреберный нерв защемляется или повреждается, грудь может потерять чувствительность. Такое осложнение встречается у 21% женщин. Однако у первоклассных специалистов такого брака быть не должно.
Было бы неправильно, если б ученые остались в стороне от такого важного вопроса как правильные объем и форма женской груди. Среднестатистические параметры «идеальной» груди были рассчитаны путем долгих измерений классических и современных скульптур и живых моделей. За основу взяли женщину ростом 162 см, в возрасте 17 — 18 лет. После долгих споров большинство авторов признали следующие размеры: диаметр ареолы в среднем составляет 3.7 см (37 мм) и варьирует от 3.5 до 4.5 см. Расстояние между ключицей и соском в среднем составляет 21 см. Расстояние от подгрудной складки до соска составляет примерно 7 см.
Однако при анализе реального положения дел можно увидеть, как далеки мы от идеалов и как разноречивы вкусы различных авторов относительно размеров и объема молочных желез. Некоторые исследователи в качестве оптимального предлагают считать объем женской груди в 275 кубических сантиметров (размер С), а большие объемы считают гипертрофией, т.е. увеличением относительно средней нормы. Однако, в поиске идеала стоит обязательно учитывать такие особенности тела как рост, вес, особенности фигуры. Например, хрупкие женщины при росте 152 — 177 см и весе 45 — 54 кг выглядят гармонично развитыми, имея объем груди 150 — 200 куб. см. (размер В).
На самом деле, идеальная форма и величина женской груди определяются в соответствии с расовыми и, во многом, индивидуальными, общественно-эстетическими представлениями. И, порой, совершенно непонятно, почему некоторые женщины сознательно выбирают диспропорцию и добиваются успеха.
Имеются противопоказания. Ознакомьтесь с инструкцией или проконсультируйтесь у специалиста.
Источник